《運動傷害小教室》 運動後小腿脹到不行?也許是慢性運動性腔室症候群
- Dr. M

- Sep 5, 2022
- 13 min read

Figure from Internet
相信有在運動的大家都有經歷過運動後的肌肉痠痛,如果練得太勤或太多可能會還會覺得肌肉脹脹的。以 Dr. M 的經驗來說,過往練球時若做比較多的腳步訓練,常常會覺得小腿的前側很很痠脹,若做比較多的跳殺訓練,則比較容易感覺小腿後側的酸脹緊繃。一般的運動後肌肉痠痛只要經過休息就可以緩解,但若每次一運動就有明顯的脹痛感,還有一個可能性需要小心,也就是今天文章的主軸,慢性運動性腔室症候群 Chronic Exertional Compartment Syndrome, CECS。本文文章內容主要參考 Clinical Sports Medicine 5th Edition 與下面這一篇 2022/07 的 Consensus statement 的內容撰寫。

簡介
慢性運動性腔室症候群 Chronic Exertional Compartment Syndrome, CECS 是運動中小腿疼痛的原因之一,主要的致病機轉是小腿內壓升高導致疼痛的。然而,究竟什麼原因會導致 CECS 還沒有定論。除了病史詢問以外,客觀的評估工具會以直接測量腔室壓力為主,其他的影像學檢查都還有待更多的研究來證實其效力。處置上也有許多不同的作法,若狀況嚴重可能需要開刀。追究其疾病根源可能來自一些跑姿或承重模式的差異,因此針對整體的生物力學與步態進行評估相當重要。除了 CECS 外,小腿部位疼痛還有以下幾個鑑別診斷。

Table adapted from Brukner P et al., 2018
下面是一個簡單介紹慢性運動性腔室症候群 Chronic Exertional Compartment Syndrome 的影片,是由美國的 Mayo clinic 所錄製的,短短兩分鐘可以讓你大致了解何謂 CECS。
解剖學與生物力學
小腿部分主要包含兩個骨頭(脛骨與腓骨)、數條肌肉、神經與血管,肌肉又會依照不同的腔室被區分為四個部位:
Anterior compartment:脛前肌 TA、伸姆指長肌 EHL、伸趾長肌 EDL
Lateral compartment:腓骨長肌 PL、腓骨短肌 PB
Posterior compartment:比目魚肌 Soleus、腓腸肌 GN
Deep posterior compartment:脛後肌 TP、屈姆趾長肌 FHL、屈趾長肌 FDL

Figure from Internet
小腿的肌肉主要負責控制腳踝的動作,唯一能夠影響膝蓋動作的肌肉是腓腸肌與比較少被提到的蹠肌。在討論肌肉的動作時可以透過腳踝的旋轉軸來判斷,以下簡單敘述個條肌肉的動作:
肥腸肌:蹠屈、膝屈
比目魚肌:蹠屈
蹠肌:蹠屈、膝屈
屈拇趾長肌:拇趾屈曲、蹠屈、內翻
屈趾長肌:其他四趾屈曲、蹠屈、內翻
脛後肌:蹠屈、內翻
脛前肌:背屈、內翻
伸拇趾長肌:拇趾伸展、背屈
伸趾長肌:其他四趾伸展、背屈、外翻
腓骨長肌:外翻、蹠屈
腓骨短肌:外翻、蹠屈

Figure from Neumann et al., 2016
從生物力學的觀點來看足弓的位置佔了很重要的角色,無論是高足弓或低足弓都可能導致小腿的疼痛。在承重的過程中,一開始落地時腳踝會呈現旋後 Supination 的姿勢,在這個姿勢下足部相對穩定,方便力量的傳遞,接下來會慢慢進入旋前 Pronation 的姿勢用以吸收身體的重量,最後才又進入旋後的姿勢以做出好的推進動作。

Figure from Neumann et al., 2016
過度旋後
若腳踝呈現高足弓或過度旋後的姿勢時,對於力量的吸收有限,此時會讓骨頭承受額外的壓力,容易造成骨頭的損傷。
過度旋前
若足弓過低或呈現過度旋前的姿勢,小腿後側的肌群會處在相對拉長的位置,因此在抵抗著地後的旋前姿勢時離心收縮的壓力會較大;當準備進入推進期旋後階段時又需要收縮相對長的距離,因此容易產生一些肌肉相關的損傷或是因為拉扯肌腱的關係導致內側脛骨壓力症候群與深部的腔室症候群。過度旋前也可能導致外側的疼痛與腓骨的壓力性損傷,主要原因在於在閉鎖練下會產生脛骨的內轉,並透過脛骨腓骨間的關節面影響到腓骨。
小腿肌肉緊繃或不平衡
過度緊繃的小腿肌可能造成背屈活動度受限,進而導致足部過度旋前因而增加脛骨的內轉。脛後肌的肌力不足也會導致足弓塌陷。此外慢性的踝關節扭傷不穩定也會造成腓骨長短肌的過度使用,這可能導致運動員出現類似腔室症候群的症狀。
病生理機轉
CECS 的機轉尚未明確,但疼痛的原因主要來自腔室內壓力的上升,壓力上升後會影響到局部的血流,因而導致缺血性的疼痛,而嚴重一點的狀況還會造成永久性的損傷。傳統上認為因為過度的使用導致發炎反應,發炎反應發生後會形成局部的疤痕組織或纖維化,進而導致腔室的結締組織彈性下降。組織彈性下降限制肌肉在活動時的脹縮,進而造成腔室壓力的上升。
CECS 又可以分為是急性的發作或慢性表現,也可能在慢性後一段時間突然發生急性的症狀。舉例來說,一些內側腓腸肌撕裂的個案若沒有好好處理也可能導致 CECS 的產生。因為主要原因可能和過度使用有關,所以 CECS 好發在跑者或軍人身上。附帶一提,CECS 其實也會發生在上肢,只是發生機率相對低,上肢 CECS 較常出現在職業摩托車選手或划船選手身上。
臨床症狀表現
在 Consensus statement 中,專家一致認同在運動中的疼痛與緊繃是 CECS 的典型表現。這個症狀會在運動下出現,基本上沒有運動不會有太大的不適。至於抽筋、力量下降或感覺的異常在 CECS 的患者身上未必會出現。在症狀產生的部位而言,小腿分為四個腔室,以受到影響的腔室來分類,最常見的是前側,接下來才是後側深層與外側腔室。
前側或外側的 CECS 可能會看到蹠屈肌過度緊繃導致脛前肌、伸母趾長肌、伸趾長肌等肌肉過度使用。在這些案例下有機會可以在腓骨的遠端摸到肌肉的突起。絕大多數的狀況下 CECS 並不會出現無力或感覺異常,但在一些特殊情況下,例如深後側的 CECS 可能壓迫到脛神經進而導致蹠屈的無力與足底的感覺異常;前側的 CECS 如果有影響到腓神經也可能出現相關感覺的症狀。
診斷與檢查
除了上述提及的運動中的緊繃與疼痛外,專家也建議參考症狀的位置、改變活動對於症狀改善的效果以及誘發症狀的動作來協助診斷。在動作上他們也建議如果該誘發動作是屬於反覆使用同一肌肉的動作,CECS 的可能性更高。CECS 在診斷上必須和其他小腿的疼痛進行區分,例如:內側脛骨壓力症候群、脛骨疲勞性骨折或膕動脈纏套。CECS 的診斷必須著重在病史詢問、理學檢查、辨識出潛在的風險因子與其他疾病(疲勞性骨折、脛骨內側壓力症候群等)外。在症狀嚴重度的紀錄上,目前並沒有一個客觀的量表提供使用,不過可以暫時先以最簡單的 VAS 或 NRS 量表來評估(0-10 分痛有幾分痛)。
在理學檢查的部分,專家們並沒有討論出應該以哪一種檢查作為診斷的標準,但大家認為透過病史並且採用特定動作嘗試是否誘發症狀是一個方式。在受到影響的腔室觸診或觀察局部的肌肉凸出也可以協助診斷但並非必備的條件。
專家共識中提到腔室壓力的測量 Intracompartment pressure, ICP 還是比較客觀的評估,但並非如同過往認為是黃金的診斷準則。CECS 的診斷還是要考量到臨床的症狀。ICP 測試可以協助排除其他的鑑別診斷。診斷方式是將一個帶有壓力計的針放入小腿並量測腔室內壓,在量測的過程中也會請患者運動(跑步、跳躍、踮腳尖或上下樓梯等)來誘發症狀。下圖是量測雙腳前測腔室的示意圖。有些專家認為量測時可以採用站姿,因為比較接近症狀發生時的狀態。

Figure from Dharm-Datta S et al., 2013
下圖是量測雙腳深後側腔室的示意圖,可以看到進針點是由脛骨內側進入。
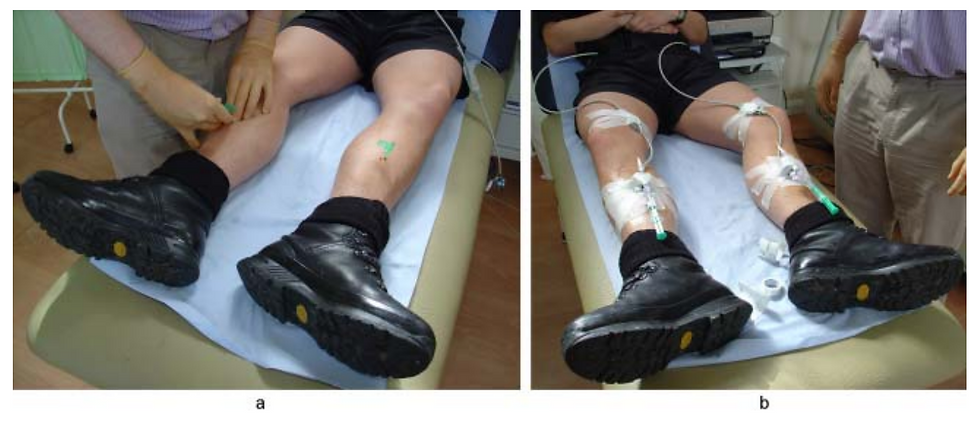
Figure from Dharm-Datta S et al., 2013
患者可以在運動狀態下接受實時的監測,並且紀錄開始運動前、運動中、運動後的壓力數值以協助診斷。

Figure from Dharm-Datta S et al., 2013
關於腔室壓力的診斷標準不同文獻有不同的說法,專家共識中也沒有得出一個結論,但大多數人會採用運動後一分鐘的壓力作為評估的標準。下面條列一些數值給大家參考,正常休息狀態的基礎值約為 0-10 mmHg,下列數值可能有異常:
休息狀態下 > 15 mmHg
運動後 1 分鐘:> 30 mmHg
運動後 5 分鐘:> 20 mmHg
與基礎值相比: >10 mmHg
恢復時間:> 5min
下表是 2012 年一篇統合分析中的結果,但其實這些腔室內壓在證據等級上都沒有很高,但是近期的一篇 Consensus statement 還是建議在更多證據出來之前使用 ICP 當作診斷標準。

Table from Aweid O et al., 2012
專家共識中提到,除了 ICP 測量以外,透過跑步機或誘發測試可以協助診斷。大部分的專家不太會透過其他影像學檢查來診斷。但有鑒於 ICP 是侵入性的檢查,目前還有其他的影像序列也可以提供一些方向,例如:
Near infrared spectroscopy
Ultrasound
SPECT, MRI, DTI
這些檢查序列無外乎是想比較雙側的厚度、血流量與組織的張力,但目前仍舊以上述的腔室內壓力量測為黃金診斷準則。最後用這張專家會議的表格做一個結論,可以發現診斷上臨床的病史還是最重要的。

Textbox from Vogels S et al., 2022
治療與復健
CECS 的治療最重要的是要找出背後的原因,雖然目前病生理機轉未明,但可能還是和過度使用有關,所以找出一些肌肉骨骼排列或生物力學問題很重要,例如足弓的問題、臀肌無力等等。在專家的共識中,他們一致認為訓練量的調整(避免會造成疼痛的活動)與步態的調整是保守治療中處理 CECS 的重點。
步態調整
不久前 Dr. M 在一個 Webinar 中聽到跑姿是一個跑者傷害很重要的影響因子,跑者習慣以足跟落地或前足落地會造成不同的表現。以前足落地者會需要小腿後側肌群很高強度的離心收縮與控制,而以足跟落地者則需要小腿前側肌肉的離心控制。兩者的不同可能因此導致前足落地者比較容易產生後側的 CECS,足跟落地者較容易產生前側的 CECS。若是前側的 CECS 也可以考慮透過縮短步頻影響落地的生物力學來改善。
專家們認為由物理治療師引導的物理治療、鞋子的選用與調整與肉毒桿菌的注射並非保守治療中最重要的環節,而應該是個體差異與需求來調整。然而,Dr. M 自己認為若是要進行動作的調整與改善,最好還是要交由專業人員進行指導。此外,多數研究或書本也有提到保守治療上可以先透過局部的按摩與放鬆來協助處理,但若沒有效果可能要尋求比較積極與侵入的手段,也就是下面列舉目前的兩個主流方式。
肉毒桿菌注射
肉毒桿菌作用在神經肌肉連結處,可以防止神經傳導物質連接到受器,所以可以被動性的減少肌肉的收縮。同時,肉毒桿菌本身也具有一定到止痛效果。關於肉毒桿菌用於張力治療的介紹可以參考:肉毒不是醫美的專利 肉毒桿菌在張力的應用、肉毒桿菌用於中風後痙攣的治療(臨床篇)。
治療方式與技巧
在執行肉毒桿菌注射時,我們會希望找到 Motor point 也就是神經進入到肌肉細胞的點。在這個位置下進行治療理論上效果會比較好。尋找的方式有兩種,一種是透過超音波找到肌肉最肥厚的部位,另一種是透過電刺激,一般會希望在 5mA 的電流下可以看到肌肉收縮或感受到肌肉的跳動。注射時可以以超音波導引或電刺激導引,兩者各有其優缺點,Dr. M 會建議在狀況許可下可以併用兩種導引達到最好的效果。
注射劑量
肉毒桿菌其實有不同種亞型,關於肉毒桿菌用於治療 CECS 的文獻其實也不多,而且許多都是案例報導。以下簡單舉出比較常見的劑量,並且是以 Onabotulinum toxin A 也就是 Botox 為例,一般會建議以 25U 為單位注射在受影響腔室(前側、外側、深後側)近端與遠端,所以總計量約為 50U 每條肌肉。若是表層後側的腔室則可能用較高的劑量,有文獻建議內外側肥腸肌 50U 配合比目魚肌 50U。
臨床效果
以現有的幾篇文獻來看,針對疼痛的緩解效果都不錯,且效果可以持續大約半年。然而也有部分比例患者在半年就就復發,而且有大約一半左右的患者出現力量下降的情形。除了臨床上的治療效果外,也有學者指出肉毒桿菌的注射或許可以提供臨床工作者關於是否接受筋膜切開術的預後評估工具。
Dr. M 的建議
肉毒桿菌素有一定的藥效時間,一般會在注射後 1-2 週有效果,可以持續效果約 3-4 個月。所以即便有出現力量的下降,理論上也會在半年內恢復。因此,相較於筋膜切開術造成相對永久的結構改變,以肉毒桿菌來治療算是進可攻退可守的模式。然而,有一點要特別注意,肌肉之所以會緊繃或過度使用有其原因,如果沒有找出這個原因而單純拿掉代償,反而可能導致新的運動傷害的出現。因此,在注射肉毒桿菌之前要仔細評估患者的步態、跑姿以及其他動力鍊的功能,並且在注射後持續進行復健訓練才是根本之道。
筋膜切開術 Fasciotomy or Fasciectomy
多數的專家認為微創的筋膜切開術在保守治療無效的 CECS 患者上有著重要的角色。關於手術的細節就不在這邊贅述,但基本上如果有多重腔室受到影響是可以一併處理的。至於要用何種器械進行手術則沒有一定的定論。原則上,執行筋膜切開術時要小心影響到附近的神經,但專家的共識中也沒有一致的答案,有些人會特別辨識出神經以避免損傷有些人則不會。此外,對於是否要預防性的針對其他腔室進行筋膜切開術也沒有定論。Fasciotomy 與 Fasciectomy 對差異在於一個單純切開筋膜放鬆內壓,另一個是把筋膜切下來。有一些其他研究表明,會優先考慮 Fasciotomy,因為所造成創傷較小。

Figure from UpToDate
關於何時應該採用筋膜切開術,於 2020 有一篇統合分析做出了一些說明,但很可惜的並沒有一個很好的結論,主要原因在於每個研究的異質性過大,無法給予有效的結論。但大致上表明筋膜切開術對於 CECS 是一個有效的治療方式,也算是安全的治療。所有接受筋膜切開的患者都可以在六周內恢復活動,但大約只有 30-42% 可以完全恢復原本的活動水平。併發症方面主要都是和手術本身有關,包含血腫、傷口感染、神經受損與深部靜脈栓塞等等。術後滿意度約落在 48-94% 之間。

Table from Ding A et al., 2020
除了傳統上利用手術方式執行筋膜切開術以外,也可以考慮在超音波導引下用特殊的針具執行。這邊要提醒一下即便在超音波導引下進行也有不同的作法。最傳統的作法是會開兩個小洞,並且透過細線進行切割,但可以看到下圖這樣的做法其實或多或少也會影響到肌肉。
Figure from Davies J et al., 2019
下面的一篇案例報導就是另一種做法,相對上面的方法侵入性更低,透過特殊針具在一位 41 歲的女性跑者身上,藉由超音波直接進行 Fasciotomy,其實概念上有一點像是腕隧道症候群直接用針進行手腕韌帶的切除。

這篇研究中提到如果是透過手術的 Fasciotomy 則可能需要長達 6 週以上的時間才能回場,但是透過超音波導引的方式可以在約 1 週就回到賽場。由於目前手術都要求微創,所以外科醫師在傷口小的狀態下要確認周遭的結構會有一定的難度。透過超音波的協助(下圖),其實可以完整地看到筋膜的樣子以及附近可能有的神經。因此,可以作為另一種治療的方式。有興趣的人可以聽聽 Finnoff 教授的短影片,連結於此。這個案例在大約數後一週就可以恢復到正常的走路且沒有疼痛。醫師建議漸進式的恢復原本的活動,而她也在術後兩週就恢復到正常的跑動了,並且於術後九個月追蹤時並沒有出現症狀的復發。下圖是使用的器械與超音波的示意圖。
Finnoff JT et al., 2020
術後復健
關於術後的復健,專家們同意應該要執行術後復健,但具體的復健方式並沒有達到共識,而大多數專家認為未必要針對接受筋膜切開術的腔室進行特別的調整。關於術後復健幾個要考量的重點:
何時開始回復活動
何時可以承重
這兩個議題其實並沒有取得共識,有些醫師會認為應該儘早活動以防止可能的組織沾黏,但有些人怕會影響到癒合。有些專家認為應該在術後立即開始,有些人則認為應該在術後七天才開始執行。關於承重的部分,有些人認爲不開限制,有些人則是有條件的進行承重。因此,術後的復健還是很看執行復健端的專業。在絕大多數的狀況來說,如果是透過手術執行,有一半的專家認為在前兩週不應該進行運動(不包含復健),但若沒有疼痛的話則有一半的人認為可以參與運動。因此,建議可以以是否有疼痛與疼痛的分數作為復健的依據。
總結
總結來說慢性運動性腔室症候群 Chronic Exertional Compartment Syndrome, CECS 是運動中小腿疼痛需要考量的鑑別診斷。最典型的症狀是運動中的疼痛、緊繃與脹感,這樣的表現在休息後會得到緩解,而且可以透過反覆的動作進行誘發。在客觀檢查上,量測腔室內壓還是目前主流的診斷方式。治療的選擇上,暫停或降低會導致疼痛的活動以及步態的調整是治療的核心,若效果不彰才會考慮肉毒桿菌注射或超音波導引下的筋膜切開術。在這些東西都失敗後才會考慮以手術的方式進行。但要特別注意正確診斷的重要性,CECS 必須要和脛骨內側壓力症候群、脛骨疲勞性骨折或膕動脈纏套進行鑑別診斷。
Dr. M 我們下次見!
REFERENCES
1. Vogels S, Ritchie ED, van der Burg BLS, Scheltinga MRM, Zimmermann WO, Hoencamp R. Clinical Consensus on Diagnosis and Treatment of Patients with Chronic Exertional Compartment Syndrome of the Leg: A Delphi Analysis. Sports Medicine. 2022:1-10.
2. Aweid O, Del Buono A, Malliaras P, Iqbal H, Morrissey D, Maffulli N, et al. Systematic review and recommendations for intracompartmental pressure monitoring in diagnosing chronic exertional compartment syndrome of the leg. Clinical Journal of Sport Medicine. 2012;22(4):356-70.
3. Dharm-Datta S, Minden DF, Rosell PA, Hill PF, Mistlin A, Etherington J. Dynamic pressure testing for chronic exertional compartment syndrome in the UK military population. BMJ Military Health. 2013;159(2):114-8.
4. Neumann DA. Kinesiology of the musculoskeletal system-e-book: foundations for rehabilitation: Elsevier Health Sciences; 2016.
5. Finnoff JT, Johnson W. Ultrasound-Guided fasciotomy for chronic exertional compartment syndrome: a case report. Clinical Journal of Sport Medicine. 2020;30(6):e231-e3.
6. Ding A, Machin M, Onida S, Davies AH. A systematic review of fasciotomy in chronic exertional compartment syndrome. Journal of Vascular Surgery. 2020;72(5):1802-12.
7. Isner-Horobeti M-E, Dufour SP, Blaes C, Lecocq J. Intramuscular pressure before and after botulinum toxin in chronic exertional compartment syndrome of the leg: a preliminary study. The American journal of sports medicine. 2013;41(11):2558-66.
8. Davies J, Fallon V, Kyaw Tun J. Ultrasound-guided percutaneous compartment release: a novel technique, proof of concept, and clinical relevance. Skeletal Radiology. 2019;48(6):959-63.
9. Brukner P. Brukner & Khan's clinical sports medicine: McGraw-Hill North Ryde; 2018.















Comments